Системные васкулиты у детей
Системные васкулиты у детей – это гетерогенная группа заболеваний, которые проявляются иммунным воспалением и некрозом сосудистой стенки, что приводит к поражению разных органов и систем в организме ребенка.
Системные васкулиты признаны относительно редкой патологией. Эпидемиологических исследований на тему заболеваемости ювенильными формами системных васкулитов не существует. Под ювенильными формами подразумевают такие, которыми могут заразиться дети и подростки. Васкулиты традиционно описываются с другими болезнями ревматического характера в тематической научной литературе.
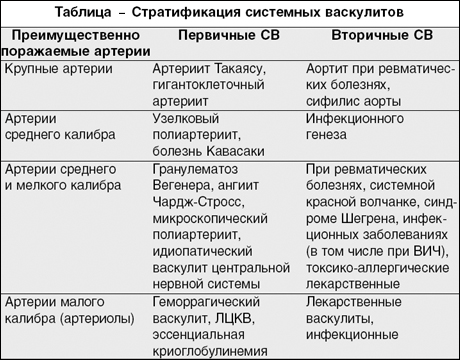
Васкулиты классифицируют по морфологическим признакам: некротизирующему или гранулёматозному характеру воспаления, калибру поражённых сосудов, наличию в гранулёмах гигантских многоядерных клеток.
Существует международная классификация болезней (МКБ-10), согласно которой васкулиты относят к рубрике «Системные поражения соединительной ткани». Единого признанного всеми деления системных васкулитов еще не разработано.
С самого начала изучения этой группы заболеваний были попытки сделать классификацию этих болезней по основным патогенетическим механизмам, клиническим особенностям и морфологическим данным. Но большинство классификаций на сегодня делят васкулиты на первичные и вторичные, а также по признаку – калибр поражённых сосудов. Вторичные васкулиты возникают при опухолях, ревматических и инфекционных болезнях, пересадке органов и пр.
В конце прошлого века была разработана унифицированная номенклатура системных васкулитов. И в 1993 году в США приняли систему названий и определений наиболее распространённых форм системных васкулитов.
Что провоцирует / Причины Системных васкулитов у детей:
Возникновению данных болезеней у детей способствуют частые острые инфекционные болезни, очаги хронической инфекции, передающаяся по наследству предрасположенность к сосудистым или ревматическим заболеваниям и аллергия на лекарства.
Инфекции бактериального или вирусного характера (гепатит В или С, стрептококковая, вирусная, парвовирусная, герпесвирусная инфекции), аллергические реакции как фон для сенсибилизации, разрешающий или поддерживающий активность фактор обсуждаются специалистами с акцентами в сторону как инфекции, так и аллергии. Под сенсибилизацией подразумевают повышение чувствительности организма к воздействию раздражителей, вызывающее аллергическую реакцию.
Патогенез (что происходит?) во время Системных васкулитов у детей:
Иммунные комплексы, которые циркулируют в кровотоке и осаждаются на стенках сосудов, повреждение эндотелия сосудов, гиперкоагуляция, повышение сосудистой проницаемости, иммунное воспаление с пролиферативно-деструктивными изменениями стенки артерий различного калибра, ишемия в зоне повреждения сосудов имеют большое значение в патогенезе. Под патогенезом понимают механизм зарождения и развитися заболевания.
Также для исследования патогенеза большое значение имеет факт образования ангинейтрофильных цитоплазматических антител (АНЦА). АНЦА являются специфическими антителами, которые реагируют с разными составляющими цитоплазмы нейтрофилов и моноцитов.
В присутствии цитокинов АНЦА вызывают дегрануляцию нейтрофилов, адгезию и повреждение клеток сосудистого эндотелия, а также стимулируют пролиферацию Т-лимфоцитов, что приводит к гранулематозному воспалению.
Существует два вида антител:
1. цАНЦА
цАНЦА – антитела, которые вызывают (классическое) цитоплазматическое свечение.
2. пАНЦА
пАНЦА являются антителами, которые вызывают перинуклеарное свечение цитоплазмы нейтрофилов, более специфичны в отношении миелопероксидазы и других ферментов нейтрофилов.
Симптомы Системных васкулитов у детей:
В начале заболевания системными васкулитами фиксируются общие проявления неспецифического воспаления, такие как артралгии, субфебрильная или фебрильная лихорадка, похудание, лейкоцитоз в крови, признаки периферических и висцеральных сосудистых нарушений, диспротеинемия, увеличение СОЭ, положительный ответ на противовоспалительную и иммунодепрессивную терапию.
Каждый васкулит все же имеет свои особенные проявления (вместе с общими для группы болезней проявлениями). От локализации вируса зависит, какие симптомы будут проявляться. Также симптомы зависят от калибра пораженных сосудов и распространенности процесса поражения, от характера морфологических изменений и степени расстройства гемодинамики и тканевой ишемии.
Диагностика Системных васкулитов у детей:
Васкулиты отличают по особенным клиническим признакам. Показатели, полученные в ходе лабораторных исследований, показывают воспалительные явления. Потому для диагностики чаще всего применяют УЗИ и допплерографию, а также РВГ, РЭГ, МРТ, КТ, диагностическую биопсию и аортографию.
Инструментальные исследования показывают уровень и характер поражения сосудов, их деформацию. Они позволяют выявить нарушение кровообращения внутри органов и вне их. И показывают дополнительную тень в глазной орбите при гранулематозе Вегенера.
Если нужно морфологическое подтверждение, делают биопсию до проведения базисной терапии.
Лечение Системных васкулитов у детей:
Васкулиты у детей лечат в специализированном стационаре. В период ослабления симптомов больные лечатся амбулаторно. Наблюдение за больными васкулитом детьми ведут такие врачи: педиатр, ревматолог, узкие специалисты.
Прогноз может быть улучшен благодаря правильному и своевременному лечению. Тканевое повреждение можно предупредить, прежде всего, своевременной диагностикой. Для лечения в большинстве случаев применяют комбинацию препаратов: противовоспалительных, антикоагулянтов, иммунодепрессивных, антиагрегантов, а также средств для снятия симптомов.
Патогенетическое лечение системных васкулитов у детей
Методы лечения выбирают, учитывая фазу болезни и ее клинические проявления. Оценить эффект лечения можно по динамике проявления симптомов и по клиническим показателям.
То, насколько активна инфекция в организме, можно понять по признакам воспаления (повышение СОЭ, наличие лейкоцитоза, белки «острой фазы»). Также активность инфекции показывают иммунологические изменения (повышение уровня IgA, IgG, ЦИК и криоглобулинов, АНЦА) и гиперкоагуляция (максимально выражена при тяжелом течении заболеваний).
В лечении нозологических форм применяют базисную терапию, а именно – глюкокортикостероидные гормоны. Системные васкулиты часто лечат с помощью глюкокортикостероидов средней продолжительности действия – преднизолона и метилпредниэолона (сокращенно – МП).
Варианты терапии с применением глюкокортикостероидов в лечении системных васкулитов:
Препарат принимают внутрь ежедневно в дозе, которая подобрана индивидуально. Сначала используют подавляющую вирус максимальную дозу на протяжении от 1 месяца. Срок не укорачивают даже в случае наступления видимого эффекта. В течение нескольких последующих лет используют поддерживающую дозу препарата для предупреждения рецидивов и «сохранения» ремиссии (облегчения симптомов).
В тяжелых случаях (если есть соответствующие показания) применяют пульс-терапию метипредом путем в/в капельного введения высоких доз препарата в виде монолечения, в сочетании с циклофосфзном или синхронно с плазмаферезом. Дозы и методика лечения разрабатываются индивидуально и зависят от многих факторов.
При системных васкулитах назначают преднизалон (исключение составляют болезни Кавасаки) в дозе 0,5-1,0 мг/кг тела. Короткий курс этого же препарата назначают при классическом узелковом полиартериите. Терапия циклофосфаном необходима для базисного лечения.
При гранулематозе Вегенера в добавок к преднизолону назначают циклофосфан, при микроскопическом полиангиите, синдроме Чарга-Стросса – аналогично. А при неспецифическом аортоартериите помимо преднизалона назначают метотрексат.
Если в случае болезни Шенлейна-Геноха развиваются смешанные варианты, также назначают короткий курс преднизалона. Если при болезни Шенлейна-Геноха выражен аллергический компонент – аналогично.
При всех нозологических формах в случае тяжелого течения проводят дополнительно плазмаферез – от 3 до 5 сеансов каждый день синхронно с пульс-терапией. При нескольких видах васкулитов, как уже было отмечено выше, глюкокортикостероиды недостаточно эффективны. Потому для ликвидации иммунологических нарушений применяют иммуносупрессанты (цитостатики), такие как азатиоприн, циклофосфан и метотрексат. Иммуносупрессивные средства подавляют синтез антител В-лимфоцитами, активность нейтрофилов и т. д.
При лечении классического узелкового полиартериита основным препаратом выступает циклофосфан, как и при лечении гранулематоза Вегенера, узелкового полиартериита, синдрома Чарга-Стросса и микроскопического полиартериита. Данный препарат также актуален как 1 из 4 компонентов при лечении Шенлейн-Геноха нефрита в форме нефритического синдрома. Для лечения неспецифического аортоартериита применяют метотрексат. Данный препарат также в последнее время применяют для лечения гранулематоза Вегенера вместо циклофосфана. Лечение метотрексатом длится не меньше 2 лет, даже когда симптомы стали почти непроявляемы.
Долгое применение цитостатиков и глюкокортикостероидов приводит к тяжелым побочным эффектам. Глюкокортикостероиды приводят к остеопорозу, медикаментозному синдрому Иценко-Кушинга, задержке линейного роста, инфекционным осложнениям. При лечении цитостатиками есть угроза возникновения гепато- и нефротоксичности, агранулоцитоза, инфекционных осложнений.
Из-за риска выше перечисленных побочных эффектов и последствий приема цитостатиков перед их применением исключают наличие у заболевшего хронических заболеваний печени и почек и персистирующих манифестных инфекций. Доза должна подбираться исходя из лабораторных показателей. Для смягчения его гепатотоксичности нужно совместить прием метотрексата с плаквенилом. Чтобы предотвратить остеопороз и остеопению в наши дни применяют миакальцик и альфакальцидол, а также карбонат кальция.
Применение цитостатиков и глюкокортикостероидов также приводит к инфекционным осложнениям, которые усугубляют болезнь. Таким образом, возрастает количество побочных явлений и удлиняется срок лечения. Чтобы предотвратить инфекционные осложнения, применяют внутривенные иммуноглобулины (сокращенно – ВВИГ). Они показаны к применению, если патологический процесс сочетается с инфекцией, есть инфекционные осложнения на фоне противовоспалительной иммунодепрессивной терапии в ремиссии. Врачи назначают стандартные, обогащенные IgM (пентаглобин) и, в случае необходимости, гипериммунные препараты. Лекарство вводят со скоростью до 20 капель в мин. За пациентом наблюдают в течение прокапывания и 1-2 часа после завершения инфузии. У больных с исходной патологией печени и почек следует контролировать уровень трансаминаз и азотистых шлаков. Курс лечения составляет от 1 до 5 е/в вливаний. Курсовая доза стандартных или обогащенных ВВИГ - 200-2000 мг на килограмм массы. Если есть показания, то дополнительно вводят ВВИГ в дозе 200-400 мг/кг 4-2 раза в год. ВВИГ особенно актуальны для лечения синдрома Кавасаки.
Профилактика Системных васкулитов у детей:
Диспансерное наблюдение
Дети, болеющие системными васкулитами, состоят у ревматолога на диспансерном учете.
Если есть необходимость, осмотр проводят также окулист, невропатолог, стоматолог, хирург и ЛОР. Рекомендованы осмотры на протяжении года после выписки из стационара – каждый месяц. На протяжении второго года осмотр нужно проводить каждый сезон (3 мес), в дальнейшем – один раз в пол года.
Задачи диспансеризации:
- разработка индивидуального режима
- оформление инвалидности
- контроль за лечением
- систематическое клинико-лабораторное обследование
- предупреждение лекарственных осложнений
- санация очагов инфекции.
Вакцинопрофилактика
Больным с системными васкулитами противопоказаны профилактические прививки. Если есть эпидемиологические показания, в периоде ремиссии могут назначать прививки инактивированными вакцинами. Между педиатрической, подростковой и терапевтической ревматологической службами должны передаваться данные, чтобы лечение болезни было эффективным, т. к. оно длительно во времени и должно быть системным.
Комментариев пока нет, поделитесь Вашим мнением - оно очень важно для нас.
