Сибирская язва у детей
Сибирская язва — острая инфекционная болезнь, которой подвержены животные и люди; проявляется тяжелой интоксикацией, поражением лимфатического аппарата и кожных покровов.
Формы сибирской язвы:
- Кожная форма
- Желудочно-кишечная
- Легочная
- Сибиреязвенная септицемия
- Неуточненная сибирская языва и пр.
Эпидемиология. Главный источник сибирской язвы – зараженные животные, такие как козы, овцы, крупный рогатый скот, верблюды, лошади и пр. Они выделяют инфекцию на протяжении всего периода заболевания, опасность представляют моча, кал, кровянистый секрет легких и слюна таких животных. После гибели их опасность несут все органы и ткани, включая шерсть, кости и шкуры. Больной человек же не несет опасности для окружающих.
Заражение животных в большинстве случаев происходит через еду (корма, травы с пастбища), реже – при укусах слепней и мух-жигалок. У животных чаще всего сибирская язва протекает в септической и кишечной форме. Реже – в карбункулезной.
Сибирской язве подвержены более других дети от 7 ло 16 лет, подростки, в особенности мальчики, что объясняется их страстью к уходу за животными, тем, что они участвую в обработки шерсти, используют кожу и шерсть в быту.
Что провоцирует / Причины Сибирской язвы у детей:
Болезнь порождает сибиреязвенная бацилла – Bacilla anthracis. Это крупная палочка, недвижимая, окруженная прозрачной капсулой. Бывают две формы возбудителя: вегетативная и споровая. Вегетативные формы растут в живых организмах или в молодых лабораторных культурах. Гибнут через несколько минут при температуре среды 55—60 °С, а при кипячении – моментально. Отмечается их устойчивость к низким температурным режимам.
Десятки лет могут сохраняться в почве и воде споры сибиреязвенных бактерий. В шерсти животных они живут 1-4 месяца, в шкурах животных могут сохранять свои свойства годами. Спорообразование не происходит в живых организмах и трупах.
На тканях возбудитель закрепляется с помощью капсулы, которая обладает выраженной антифагоцитарной активностью. Также сибиреязвенные бактерии вырабатывают экзотоксин.
Патогенез (что происходит?) во время Сибирской язвы у детей:
Инфекция попадает в организм ребенка через повреждения кожных покровов, гораздо реже – через слизистые оболочки дыхательных путей, ЖКТ и конъюнктиву. На месте входных ворот Bacilla anthracis размножается, вырабатывая экзотоксин и специфическую капсулу.
При заражении кожи формируется сибиреязвенный карбункул, который представляет собой геморрагически-некротическое воспаление кожи и подкожной клетчатки. Далее возбудитель попадает в ближайшие регионарные лимфатические узлы, что приводит к острому специфическому лимфангиту, лимфоадениту и сепсису.
Иммунитет. После перенесенного заболевания у ребенка формируется стойкий иммунитет. Но в литературе зафиксированы случаи повторного заражения спустя несколько лет после выздоровления. Пассивный непродолжительный иммунитет в организме создают с помощью введения противосибиреязвенного глобулина.
Патоморфология. Во внутренних органах фиксируют резкую гиперемию. В коже, лимфатических узлах, во всех слоях стенки кишечника, в легких обнаруживаются острое серозно-геморрагическое воспаление, значительный отек с возможным развитием некроза. Большое количество возбудителя находят в полости сердца, клубочках почек, печени, спинномозговой жидкости. Кровь темно-красная, вязкая, не свертывается. Мозговые оболочки отечны, с кровоизлияниями, вещество мозга полнокровно.
Симптомы Сибирской язвы у детей:
При заражении сибирской язвой у детей инкубационный период длится 2-3 суток, редко – 6-8 суток. Минимально – несколько часов – при попадании большого количества возбудителя в организм и слабом иммунитете ребенка.
Формы сибирской язвы ребенка: локализованная, генерализованная. В начале болезни общее состояние незначительно нарушено, может быть разбитость и общее недомогание, головные боли. К концу первого дня или к началу второго температура тела поднимается до уровня 39—40 ˚С, общее состояние ухудшается. Температурит ребенка от 5 до 6 суток, в благоприятных случаях после этого она снижается.
Самая частая форма сибирской язвы у детей – кожная. На месте попадания возбудителя в организм формируется пятно красноватого цвета, что быстро переходит в медно-красную папулу, процесс сопровождается зудом. Через 2-3 часа на месте папулы формируется везикула с серозным содержимым, затем содержимое становится темным, кровянистым.
Дети могут расчесывать папулу, не перенося зуда. В редких случаях она лопается сама, образуя на своем месте язвочку. С поверхности язвочки происходит обильная серозно-геморрагическая экссудация, образуются «дочерние» пузырьки, которые вскрываются и вызывают эксцентрический рост язвы.
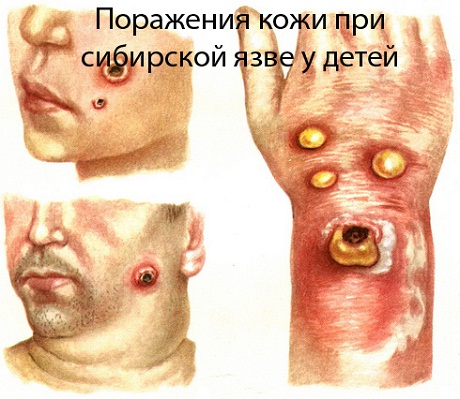
Вместо пустулы позже появляется быстро чернеющий и увеличивающийся струп. Струпы сливаются между собой в темную, твердую, часто слегка вогнутую и бугристую корку. А под струпом в это время развивается инфильтрат в виде багрового вала, возвышающегося над уровнем здоровой кожи. Присоединяется отек, захватывающий иногда большие участки, особенно в местах с рыхлой подкожной клетчаткой (на лице).
Опасность несут язвенные поражения на слизистой губ, что приводит к тяжелым отекам, которые могут распространяться на верхние дыхательные пути и стать причиной асфиксии.
Боль в пораженном участке практически не ощущается, уколы безболезненны, но прикосновение ощущается. Это отличает сибирскую язву при диагностике с туляремией.
При кожной форме болезни у ребенка в дальнейшем присоединяются регионарные лимфоадениты. Для лимфоаденита характерны отсутствие значительной болезненности и медленное обратное развитие.
Вместе со снижением температуры улучшается общее состоянии, ослабляются остальные симптомы.
Желудочно-кишечная сибирская язва – редкое заболевание. Протекать может по-разному. В некоторых случаях на первый план выходят нарушения функций желудочно-кишечного тракта, в других случаях – общая интоксикация. Болезнь в большинстве случаев начинается внезапно с такого симптома как режущие боли в животе, вскоре начинаются также тошнота, кровавая рвота, парез кишечника, кровавый понос.
Поражение кишок при сибирской язве приводит к раздражению брюшины, прободению, выпоту, перитониту. Боли могут быть локализированы в области червеобразного отростка или желчного пузыря, что необходимо брать во внимание при дифференциальной диагностике.
Легочная форма заболевания протекает тяжело. Сначала появляются насморк, общая разбитость, слезотечение, кашель, сильные ознобы, повышение температуры тела до уровня 39—40 °С.
Для легочной формы сибирской язвы характерны боли в грудной клетке, одышка, бледность кожных покровов, цианоз слизистых оболочек, трудно отделяемая серозная или серозно-геморрагическая мокрота. В легких притупляется перкуторный звук в нижних отделах, слышны сухие и влажные хрипы, часто бывает плеврит.
В мокроте находят в большом количестве сибиреязвенные бактерии. Летальный исход может наступить по причине прогрессивного нарастания сердечно-сосудистой недостаточности.
Диагностика Сибирской язвы у детей:
При лабораторной диагностике сибирской язвы в первую очередь выделяют возбудителя. Для микроскопического исследования необходим такой биологический материал от больного как содержимое пустулы, материал из карбункула, гной, моча, кал, мокрота, рвотные массы. При аутопсии используют кусочки органов или целые органы.
Микроскопические исследования иногда сочетают с люминесцентно-серологическим анализом.
Лечение Сибирской язвы у детей:
Применяют этиотропное, симптоматическое и патогенетическое лечение. Основа лечения – антибиотики, которые сочетают с противосибиреязвенным иммуноглобулином.
Самые действенные в отношении сибирской язвы у детей антибиотики это пенициллин, цефалоспорин, цепорин, левомицитин, азитромицин, гептамицин в дозах согласно возрасту больного.
Профилактика Сибирской язвы у детей:
Профилактические меры должны быть направлены на исключение контакта человека с больными животными, зараженными продуктами и сырьем животного происхождения.
По эпидемиологическим показаниям проводят активную иммунизацию людям 14-60 лет. Применяется живая сибиреязвенная вакцина, которую вводят накожно или подкожно.
Экстренная профилактика сибирской язвы проводится в первые 5 дней всем лицам после контакта с инфицированным материалом. Применяются антибиотики, такие как тетрациклин, феноксиметилпенициллин, доксициклин, ампициллин, рифампицин. Курс составляет 5 дней. Дозу высчитывают, учитывая возраст ребенка. Помимо этого, вводится сибиреязвенный иммуноглобулин. Для подростков от 14 до 17 лет вводится доза 14 мл, а детям – от 5 до 8 мл. За этими лицами устанавливается медицинское наблюдение в течение 8—9 суток.
Комментариев пока нет, поделитесь Вашим мнением - оно очень важно для нас.
