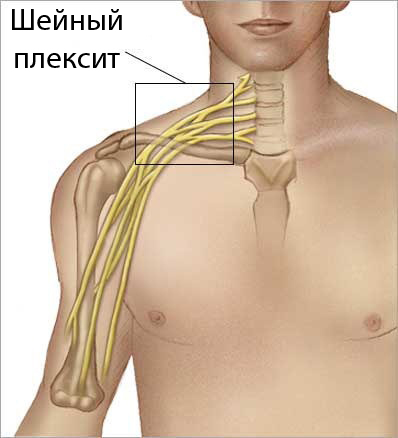
Шейный плексит
Плексит – заболевание, которое может быть спровоцировано множеством причин, и для которого характерны двигательные, чувствительные или трофические расстройства. Степень поражения может быть полной или частичной – от этого зависит и проявляющаяся симптоматика.
Шейное сплетение лежит под грудино-ключично-сосцевидной мышцей и формиуется из корешков четырех верхних сегментов спинного мозга. Чувствительные нервы шейного сплетения иннервируют кожу боковой и передней поверхности шеи, надключичной области, кожу ушной раковины и область позади нее. Также чувствительные и мышечные волокна шейного сплетения образуют правый и левый диафрагмальные нервы, которые дают диафрагме иннервацию. Ветви волокон доходят до плевры, перикарда и брюшины.
Течение заболевания делится на 2 стадии: невралгическую и паралитическую. Изначально пациент жалуется на боли, степень которых усиливается при попытках движения и сдавлении сплетения. Паралитическая же стадия характеризуется появлением параличей и парезов мышц, которые иннервируются ветвями пораженного сплетения. Наблюдается отечность органов, иннервирующиеся ветвями этого сплетения, уменьшение их чувствительности. Питание органов ухудшается, возникает дистрофия органов.
В зависимости от стороны, на которой развился плексит, выделяют следующие его формы:
- левосторонний;
- правосторонний;
- двусторонний плексит.
Что провоцирует / Причины Шейного плексита:
Плекситы могут быть:
- травматическими – появляются вследствие вывихов суставов, растяжений, сдавления сплетения, ушибов или родовых травм;
- инфекционными – являются следствием перенесения бруцеллеза, ангины, сифилиса, туберкулеза, гриппа;
- инфекционно-аллергическими (пример – поствакцинальный плексит);
- компрессионно-ишемическими – появляются от сдавления сплетения отломками костей при переломе или опухолью.
Шейный плексит может спровоцировать нарушение обмена веществ. К примеру, к плекситу могут привести такие заболевания как подагра или диабет, а также остеохондроз и интоксикации. При остеохондрозе, к примеру, возникают дистрофические нарушения в хрящах суставов. Один из видов остеохондроза – шейный, который может привести, соответственно, к шейному плекситу.
Патогенез (что происходит?) во время Шейного плексита:
Самая распространенная симптоматика шейного плексита – боли и нарушение чувствительности. Не фиксируются расстройства в мышечной сфере.
Малый затылочный нерв выходит позади грудино-ключично-сосцевидной мышцы, на 2 см ниже сосцевидного отростка. Он чувствительный и иннервирует кожу ушной раковины и область за ней. Когда есть невралгия данного нерва, появляется боль при пальпации в месте его выхода из-под мышцы, появляются расстройства чувствительности в иннервируемых участках кожи.
Поражение поперечного нерва шеи, большого ушного нерва или надключичных нервов приводит к развитию нарушения чувствительности или болевым ощущениям в нижне-боковой области лица, передне-боковой поверхности шеи, ушной раковине или над ключицей.
Чаще всего поражение нервов шейного сплетения вторично и является признаком другого патологического процесса. К шейному плекситу могут привести увеличение шейных слюнных желез или сифилис шейных позвонков и т. д. Также шейный плексит возможен после местного переохлаждения. В таких случаях фиксируется острое начало болезни, проявляется болевая симптоматика. При благоприятном течении боль постепенно становится меньше, а чувствительность восстанавливается, что говорит о процессе выздоровления от шейного плексита.
Двустороннее поражение диафрагмального нерва более распространено, чем двустороннее. Это патологические процессы в средостении: аневризмы крупных сосудов, опухоли, очаги гнойного воспаления.
Поражение диафрагмального нерва лишь с одной стороны приводит к парезу или параличу диафрагмы с пораженного бока. Исчезает нижнее дыхание (диафрагмой), что провоцирует одышку и затруднения при кашле. При натуживании подъем живота и напряжение его стенок ликвидируются. Дыхание вследствие полного пареза или паралича диафрагмы становится неглубоким (верхним), учащенным.
Когда в патологический процесс вовлекаются чувствительные волокна диафрагмального нерва, появляются боли в грудной клетке, плечевом суставе, надплечьи и шее. В редких случаях боль может доходить до пальцев рук. Дыхательные движения грудной клетки ограничиваются из-за боли, появляется одышка. Вместе с сильным болевым синдромом часто «приходит» и икота.
Симптомы Шейного плексита:
Симптомами шейного плексита являются:
- боли в области шеи (впереди и сбоку бывают чаще всего),
- боли в области уха с вероятность отдачи в затылок.
Также вероятен паралич диафрагмального нерва (что приводит к нарушению дыхания) и паралич шейных мышц. Чаще всего при развитии шейного плексита человек не может громко говорить, кашлять. Отмечается недостаточная работа брюшного пресса. Распространенный симптом – икота.
Диагностика Шейного плексита:
Постановку диагноза проводят с помощью опроса пациента. Используют также такие методы как электронейромиография и рентгенологическое исследование (рентген). Врач может дополнительно назначить компьютерную томографию (КТ).
Лечение Шейного плексита:
Целью лечения плексита является устранение причины болезни. Если плексит имеет инфекционный характер, назначают проведение антибактериальной или антивирусной терапии. Травматические и компрессионные плекситы лечат оперативным вмешательством, цель которых – удаление сдавливающего фактора и восстановление проводимости ветвей сплетения.
Плекситы инфекционные и инфекционно-аллергические требуют проведения детоксикации. Все случаи шейного плексита лечат с помощью болеутоляющих препаратов, физиотерапевтических методов (УВЧ, ионофореза). Врачи прописывают прием витаминов В1 и В12, бальнеотерапию, массаж лечебный, лечебную физкультуру и рефлексотерапию. Иногда применяют грязелечение. в периоде восстановления врачи рекомендуют плавание.
Если диагноз был поставлен вовремя и проведено правильное лечение, прогноз благоприятный.
Профилактика Шейного плексита:
Больные плекситом не должны подвергать себя физическим нагрузкам. Следует избегать охлаждения и работы с токсическими веществами. Следует часто менять позы (это касается в основном работников, выполнение обязанностей которых связано с сидением за компьютером и проч.). Запрещается ношение тесной одежды, в особенности свитеров с горлом в обтяжку.
В стадии ремиссии назначается санаторно-курортное лечение в профильных санаториях. В России больные лечатся в санаториях Кисловодска, Ессентуков, Пятигорска, Железноводска. Также профильные санатории есть в Беларуси (к примеру, Берестье, Алеся, Боровое, Буг, Березина, Березка, Журавушка, Приднепровский и т. д.).
Профилактические меры включают одевание по погоде (чтобы избежать переохлаждения), своевременное выявление и правильное лечение инфекционных болезней и нарушения обмена веществ. Важно заниматься физкультурой и спортом для улучшения координации и формирования мышечного корсета, что поможет избежать травм.
Комментариев пока нет, поделитесь Вашим мнением - оно очень важно для нас.
