Острый гайморит
Острый гайморит – это воспалительный процесс в гайморовых, или других пазухах носа. При данном заболевании у больного затрудняется носовое дыхание, появляются слизисто-гнойные выделения из носовых ходов, боль в зоне переносицы и у крыльев носа, щеки и веки со стороны поражения припухают, у больного наблюдается высокая температура тела.
Острый гайморит указывает на то, что инфекция быстро развивается (в течение нескольких дней) и распространяется по организму за короткое время. Многие случаи острого гайморита длятся от недели до трех недель, подострый 4-12 недель, хронический гайморит – более 12 недель. У детей чаще встречается острый гайморит, нежели хронический.
Дети дошкольного и школьного возраста больше склонны к заболеванию, поскольку их организм слабее, чем у взрослых. Дети в возрасте до года гайморитом не болеют, у них наблюдается риниты. Маленькие дети склонны к простудным заболеваниям и могут иметь 8-12 случаев в год. Их иммунная система крепнет только с возрастом, поэтому они подвержены респираторным инфекциям. Меленькие носовые пазухи и проходы делают детей более уязвимыми для инфекций верхних дыхательных путей, чем у детей старшего возраста и взрослых.
Что провоцирует / Причины Острого гайморита:
Острый гайморит появляется у больных, которые перенесли простудные заболевания или грипп, инфекционные заболевания (корь, скарлатина и др.), стоматит, кариес, воспаление миндалин, искривление носовой перегородки, аденоиды и др. Простуда и грипп вызваны вирусами, которые поражают пазухи. Инфекция обычно попадает в пазухи во время очистки носа при насморке. В небольшом числе случаев инфекции сопутствуют бактерии (бактериальное заражение пазух). Бактерии или другие микроорганизмы попадают в благоприятные условия, которые формируют ОРВИ-заболевания. Таким образом, после гриппа и простуды развивается воспалительный процесс, который создает благоприятную почву, вызывая скопление слизи в носовых проходах, что приводит к обструкции в пазухах. Такая среда подходит для роста бактерий, что является непосредственной причиной возникновения и развития инфекции в пазухах. В некоторых случаях, инфекция распространяется на верхнечелюстные пазухи от зараженного зуба.
По способу возникновения гайморит разделяют на несколько видов:
- Риногенный – появляется после ринитов.
- Гематогенный – появляется после попадания в организм инфекционного возбудителя.
- Одонтогенный – появляется у детей на ряду с заболеваниями зубов, а также после травм.
Некоторые дети более склонны к гаймориту по ряду нарушений в организме:
- Аллергический ринит. Аллергия может вызвать отек тканей на внутренней слизистой носа и блокировать пазухи. Это делает пазухи более восприимчивыми к инфекции.
- Аномалии носового хода. Отклонения в носовом ходе могут вызвать закупорку и тем самым увеличить риск появления острого гайморита. Некоторые отклонения включают: полипы в носу (небольшие доброкачественные образования в носовом проходе), опухоли (в редких случаях) или инородные тела (у детей это могут быть крупы – горох, фасоль, рис или пластиковые детали игрушек), травмы лица, искривление носовой перегородки (аномалия, при которой перегородка, центральная часть носа, сдвигается в сторону, обычно влево), врожденные аномалий носа (волчья пасть), аденоидные массы ткани (располагаются высоко на задней стенке глотки, состоят из лимфатической ткани).
- Астма.
- Иммунные расстройства – муковисцидоз, гипотиреоз, синдром Картагенера и гранулематоз Вегенера.
- Слабая иммунная система, например, дети с ВИЧ, сахарным диабетом, дети, перенесшие химиотерапию и т.д.
- Воспалительные заболевания уха.
- Предшествующие травмы носа или лица.
- Медицинские процедуры, такие как вентиляции или назогастральный зонд.
- Хронические соматические заболевания, которые вызывают воспаление в дыхательных путях или постоянный утолщенный застой слизи (например, сахарный диабет, СПИД).
- Бактерии – они могут играть прямую или косвенную роль. Бактерии могут жить в пазухах, не вызывая воспаление (это называется колонизацией), но при ослабленном иммунитете и заражении вирусом, повлиять на развитие гайморита. Бактериями, которые чаще всего провоцируют возникновение гайморита считаются: пневмококки, стрептококки, золотистый стафилококк, кишечная палочка, мукормикоз и грибы Curvularia, Bipolaris, Alternaria, Dreschslera, Cryptococcus, Кандида, Sporothrix , Exserohilum. Грибковые инфекции могут быть очень серьезными и требуют немедленного лечения. Грибковые инфекции следует подозревать у детей с гайморитом, которые также имеют диабет, лейкоз, СПИД, или другие болезни, которые могут нарушить иммунную систему. Грибковые инфекции также могут возникнуть у детей со здоровой иммунной системой, но они гораздо менее распространены.
- Больные, которые дышат с помощью искусственных аппаратов дыхания.
- Дети, имеющие проблемы с зубами. Анаэробные бактерии, появившиеся вследствие инфекций ротовой полости или стоматологических процедур (10% случаев гайморита).
- Последствия полета, подъема на высоту, дайвинга – изменения атмосферного давления увеличивают вероятность развития гайморита.
- Люди, проживающие в экологически опасных зонах, где происходит загрязнение воздуха от промышленных химикатов и выбросов. Это может привести к повреждению ресничек, ответственной за перемещение слизи через пазухи.
Патогенез (что происходит?) во время Острого гайморита:
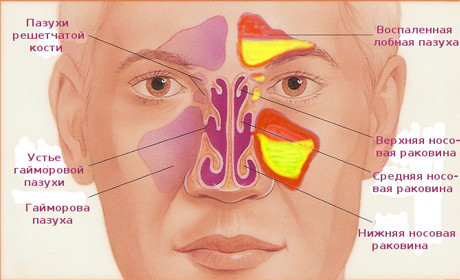
Пазухи – это заполненные воздухом пространства. Пазухи бывают четырех видов: лобные пазухи (находятся за лбом, во возникновению гайморита занимает третье место), гайморовы пазухи (за скулами, самое распространенное место возникновения гайморита), решетчатые пазухи (между глазами, занимает второе место по распространенности возникновения гайморита), клиновидные пазухи (за глазами). Гайморит может начаться и распространиться в любой из пазух.
Острый гайморит имеет три пути возникновения: вирусный, бактериальный и аллергический. Процесс заболевания гайморитом начинается с появления отека в гайморовой или другой пазухе. Просвет уменьшается, так как избыточное количество слизи не может выйти, чем загораживает отверстие и доступ воздуха.
Появление гайморита провоцирует инфекция, которая возникает вследствие роста бактерий в придаточных пазухах. Болезнь развивается следующим образом: слизь блокируется в пазухах, выделения увеличиваются, а бактерии развиваются в большем количестве. В результате такого процесса слизь может полностью закрыть пазухи.
Гайморит классифицируется как острый, подострый или хронический (рецидивирующий). Классификация основана на длительности проявления симптомов:
Острый: менее 4 недель
Подострый: 4-12 недель
Хронический: 12 недель или дольше
Периодический: 3 или более острых эпизодов в 1 год
Симптомы Острого гайморита:
К симптомам относится:
- Тупая боль в области зараженной пазухи. Боль часто пульсирующая, при наклоне головы усиливается, появляется болезненность во время жевания.
- Попеременная заложенность ноздрей носа. Обе стороны носа становятся чувствительными. На время болезни может исчезнуть обоняние. Носовое дыхание затруднено, появляется отек слизистой носа.
- Насморк. Выделения из носа могут быть зеленоватыми или желтоватыми, это указывает на бактериальное происхождение гайморита. Высмаркивание не приносит облегчения.
- Стойкие выделения из носа.
- Высокая температура и лихорадка. Указывает на скопления гноя в пазухах, которые являются очагом бактериальной инфекции. Как правило, температура появляется на 5-7 день после начала простуды.
- Лицевая боль.
- Раздражительность, вялость, капризность, усталость, отсутствие аппетита.
- Головная боль, мигрень и дискомфорт в ухе.
- Гнусавость голоса.
- Неприятный запах изо рта и зубная боль.
- Кашель, чихание, боль в горле, чувство давления, боли или полноты в ушах, мышечные боли.
- Дыхание через рот, что приводит к храпу.
- Отек вокруг глаз, на щеках и веках.
- Глаза красного цвета, выпуклые, ощущение болезненности, если инфекция поразила пазухи около глаз, потеря подвижности глаз.
- Рвота и заглатывание слюны.
Диагностика Острого гайморита:
Врач диагностирует острый гайморит на основании анамнеза и анализа клинической симптоматики и инструментального осмотра. Как правило, признаки гайморита типичны, и доктору легко поставить диагноз. Для доктора важно определить очаг развития гайморита, его форму. После оценки симптомов, врач должен тщательно изучить медицинскую историю болезни пациента (любая аллергия, головные боли, последние инфекции верхних дыхательных путей – простуда, грипп, вирусы, их продолжительность, были ли стоматологические процедуры, какие лекарства принимал больной, имели ли место травмы). При осмотре врач нажимает на лоб и скулы, чтобы проверить чувствительность и болезненность, изучает другие признаки гайморита, в том числе выделения из носа. Врач проверяет носовые ходы с помощью риноскопа, чтобы проверить наличие слизи и посмотреть структурные аномалии. Если же диагноз не ясен, тогда больному назначается:
- Эндоскопия (риноскопия) включает в себя введение гибкой трубки с волоконно-оптическим светом на конце в носовой проход. Риноскопия позволяет обнаруживать даже очень маленькие отклонения в носовом проходе и помогает лучше оценить структурные проблемы носовой перегородки, а также наличие мягких масс тканей, таких как полипы. Может определить небольшие количество гноя.
- Компьютерная томография околоносовых пазух является наилучшим методом для просмотра придаточных пазух носа. КТ рекомендуют проводить при подозрении на острый гайморит, чтобы предупредить развитие осложнений. КТ полезны для диагностики рецидивирующей формы острого гайморита в качестве определения необходимости операции. КТ показывает воспаление, отек и степень заражения, в том числе глубоко скрытые. Часто КТ может обнаружить присутствие грибковых инфекций.
- Рентгенография околоносовых пазух (на снимке можно увидеть потемнения в области гайморовых пазух). Рентген не широко используется, выявляет отклонения в пазухах. Например, рентген подходит для диагностики фронтального и клиновидного гайморита. Рентгенография не обнаруживает решетчатый гайморит, а эта область может быть основным очагом инфекции, из которой инфекция может распространиться на верхнюю челюсть или лобные пазухи.
- Магнитно-резонансная томография является не столь эффективной, как компьютерная томография. МРТ как правило, не используется для изображения пазухи при подозрении на гайморит. Однако это может помочь исключить грибковый гайморит и может помочь дифференцировать воспалительные заболевания, злокачественные опухоли и выявить внутричерепные осложнения. МРТ используется для показа участков мягких тканей.
- Пункция верхнечелюстной пазухи (применяют крайне редко, после её проведения возможны возникновения осложнений – эмфизема щеки или глазницы, абсцесс, флегмона глазницы, закупорка кровеносных сосудов). Пункция выполняется при помощи иглы, которая выводит небольшое количество жидкости из пазух. Данная процедура требует местной анестезии. Затем жидкость культивируется для определения типа бактерий, вызвавших гайморит.
- Общий анализ крови.
Лечение Острого гайморита:
Большинство случаев заболевания острым гайморитом происходит по причине вирусной инфекции. Лечение гайморита направлено на снятие отека слизистой полости носа и выведение слизи из гайморовых пазух, после чего происходит уничтожение причины, вызвавшей воспаление (это начальная стадия – катаральный гайморит).
При лечении гайморита назначается медикаментозная терапия, которая состоит из антибиотиков (изофра, амоксициллин, биопарокс, цефалоспорин, аугментин, азитромицин, макролид), антигистаминных средств, антисептических препаратов (протаргол, колларгол), капель. Антибиотики назначают в случаях, когда симптомы серьезны, а также, если у больного имеются такие заболевания как кистозный фиброз, проблемы с сердечной или иммунной системами. Отметим, что антибиотики могут вызвать побочные эффекты, которые включают диарею, тошноту, рвоту, сыпь на коже и молочницу.
В медикаментозную терапию входят сосудосуживающие средства, избавляющие от слизи. Их применяют в форме аэрозолей или спреев (називин, риназолин, ксимелин, галазолин, санорин, нафтизин, фармазолин). Их запрещено использовать длительный период.
Кортикостероиды в форме таблеток (преднизолон и другие) рекомендованы для больных, которые не реагируют на носовые кортикостероиды или для тех, которые имеют полипы в носу, аллергический грибковый гайморит.
Некоторые виды лечения направлены не на устранение причины, а на облегчение симптомов. К ним относятся следующие:
- Болеутоляющие (парацетамол или ибупрофен), как правило, облегчают боль, понижают температуру тела. Иногда сильные болеутоляющие, такие как кодеин, необходимы только в течение короткого времени.
- Противоконгестивные назальные спиреи или капли. Они могут облегчить заложенность носа на короткий период. Тем не менее, они не сокращают продолжительность острого гайморита. Они назначаются на 5-7 дней. Их длительное использование может привести к ещё большему застою слизи в носу.
- Капли из солевого раствора, помогают облегчить и удалить скопление слизи из гайморовых пазух.
- Паровые ингаляции.
- Физиопроцедуры – лампа соллюкс, токи УВЧ, и УФ-облучение, синус катетер ЯМИК, иглорефлексотерапия.
- Промывание носа и гайморовых пазух – помогает удалить скопившуюся слизь вместе с аллергенами, пылью, микробами.
- Обильное питье (жидкость помогает смазывать слизистые оболочки) и отдых.
В случае если медикаментозное лечение не помогло, применяют хирургические методы – прокол гайморовых пазух, выведение гноя из них и введение лекарственных противовоспалительных препаратов. После чего больной должен пройти специальный массаж и дыхательную гимнастику на стадии рассасывания.
Если после лечения облегчение не наступило и остались симптомы (длительность 2-3 недели), то больному нужно повторно пройти обследование.
Осложнением острого гайморита является его хроническая форма. Хронический гайморит вызывает схожие симптомы с острым, но они длятся дольше. Иногда инфекция может распространиться из пазух в область вокруг глаз, в кости, кровь или в головной мозг. Эти тяжелые осложнения происходят примерно в 1 из 10 000 случаев острого гайморита. Они чаще встречаются с инфекцией лобной пазухи.
Профилактика Острого гайморита:
Лучший способ предотвратить гайморит – избежать простуды и гриппа. Если вам не удалось уберечь организм ребенка от респираторных заболеваний, тогда проследите, чтобы лечение было эффективным. Важно ещё на ранних стадиях заболевания устранить предрасполагающие факторы, которые могут привести к острому гаймориту, – искривление носовой перегородки, увеличенные аденоид.
В профилактических целях гриппа ребенку необходимо делать вакцинацию каждый год, поскольку вирусы гриппа меняются. Врачи рекомендуют делать прививки против гриппа в октябре или ноябре. Вирусы распространяются воздушно-капельным путем, через рукопожатие, поэтому так важно соблюдать гигиену рук, использовать антибактериальное мыло (имеет большую защиту).
К профилактике относится укрепление иммунитета – закаливание, полноценное питание, соблюдения сна, режима дня, пребывание на свежем воздухе.
Нельзя допустить развития острого гайморита до смертельно опасных форм, к которым относятся серозный или гнойный менингит, менингоэнцефалит, абсцесс мозга.
Комментариев пока нет, поделитесь Вашим мнением - оно очень важно для нас.
