Дакриоцистит у детей
Дакриоцистит у детей – это воспаление слезного мешка. Он встречается у 2-7% больных с заболеваниями слезных органов. Болезни подвержены дети женского пола в 6-10 раз чаще, чем дети мужского пола.
Классификация
Формы течения дакриоцистита:
- острая
- хроническая.
Формы хронического дакриоцистита:
- простой
- эктатический катаральный
- стенозирующий
- эмпиема слезного мешка
- флегмона слезного мешка.
Отдельно в литературе рассматривается дакриоцистит новорожденных, который может иметь такие формы:
- простая
- эктатическая катаральная
- гнойная
- флегмонозная.
Острый дакриоцистит в большинстве случаев возникает как следствие хронического процесса (но – редко – может быть и самостоятельной формой болезни). Это гнойное воспаление стенок слезного мешка. Если в процесс далее вовлекается окружающая клетчатка, появляется флегмона слезного мешка.
Виды дакриоцистита по этиологии:
- вирусный,
- бактериальный,
- паразитарный,
- хламидийный,
- посттравматический.
Что провоцирует / Причины Дакриоцистита у детей:
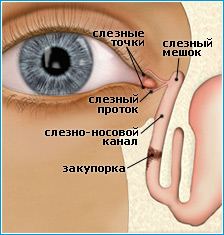
К дакриоциститу у детей приводит стеноз носослезного канала и застой слез в слезном мешке. Слезный мешок располагается в ямке слезного мешка у медиального угла глазницы – в него впадают слезные канальцы.
Дакриоцистит у новорожденных чаще всего вызван атрезией выходного отверстия носослезного протока.
Патогенез (что происходит?) во время Дакриоцистита у детей:
Нарушается отток слезы, и это приводит к тому, что в слезном мешке развивается патогенная флора. Под патогенной флорой подразумевают патогенные микроорганизмы, которые, попадая в организм человека (в том числе – на его слизистые оболочки), вызывают различные заболевания и дисфункции.
Отток слезы затрудняется вследствие воспаления слизистой оболочки носослезного канала, которое в большинстве случаев переходит со слизистой оболочки носа.
Симптомы Дакриоцистита у детей:
Симптомы острого дакриоцистита:
- слезоточение
- покраснение и отек в области внутреннего угла глазной щели
- резкая болезненность в области внутреннего угла глазной щели.
Врачи при осмотре обнаруживают отек и гиперемию тканей в области слезного мешка, прилегающих участках носа и щеках. Данные ткани при пальпации плотные, возникают болезненные ощущения. Если отек выражен, сужается глазная щель. В первые дни болезни из слезных точек выделяется гной, если легонько надавливать на область слезного мешка.
Сначала канальцевая проба показывает положительный результат, позже канальцевая и носовая пробы становятся отрицательными. У ребенка преобладают такие симптомы:
- слабость
- повышенная температура
- головная боль.
Через несколько суток фиксируют размягчение инфильтрата, появляется флюктуация. Под флюктуацией понимают наличие жидкости в полости (гноя, крови и проч.). Появляется абсцесс, который может вскрыться без видимых причин и хирургического вмешательства.
У новорожденных при заболевании дакриоциститом выделяются слизь и гной из слезных точек. Положительный результат канальцевой пробы, отрицательный результат носовой пробы. При промывании слезных путей жидкость в полость носа не проходит. Может быть осложнение по типу флегмонозного острого дакриоцистита.
Диагностика Дакриоцистита у детей:
Для диагностики необходима типичная клиническая картина, характерные для дакриоцистита жалобы, наружный осмотр, пальпация области слезного мешка. Врачи при осмотре обнаруживают симптомы, отписанные выше.
Необходимо провести исследование проходимости слезных путей. Для этого ставят цветовую пробу Веста, известную больше как канальцевая проба. Процедура состоит в том, что тампон вводится в носовой ход, в глаз закапывается раствор колларгола. Если слезные пути проходимы, на протяжении двух минут на тампоне видно красящее вещество. Если тампон окрашивается за 5-10 минут, проходимость слезных путей нарушена. Если за 10 минут на тампоне не видны следы красящего вещества, проба Веста отрицательная, что говорит о том, что проходимости в слезных путях нет.
Чтобы уточнить протяженность и уровень поражения, проводят диагностическое зондирование слезных каналов. Подтвердить непроходимость слезных путей при дакриоцистите у детей можно при помощи пассивной слезно-носовой пробы. Процедура состоит в том, что жидкость не проходит в нос при промывании слезно-носового канала – она вытекает струей через слезные точки.
При диагностике дакриоцистита применяют в том числе биомикроскопию глаза и флюоресцеиновую инстилляционную пробу. Чтобы иметь представление о структуре слезоотводящих путей, делают контрастную рентгенографию слезоотводящих путей с растворомром йодолипола. Тем же путем выясняют локализацию зоны стриктуры или облитерации.
Чтобы уточнить микробных возбудителей болезни, следует провести исследование из слезных точек – применяют бактериологический посев. Если диагностика усложнена, ребенка может осмотреть отоларинголог и провести риноскопию. Также к диагностике могут привлечь травматолога, челюстно-лицевого хирурга, нейрохирурга, невролога. Дакриоцистит отличают при диагностике от конъюнктивита, рожи и каналикулита.
Лечение Дакриоцистита у детей:
Острый дакриоцистит у детей лечат в стационаре. Пока не наблюдаются симптомы флюктуации, можно применять УВЧ-терапию и сухое тепло. Необходим прием поливитаминов.
Когда появляется флюктуация, флегмону необходимо вскрыть. После этого проводят дренажи с 10% раствором хлорида натрия. На протяжении от 3 до 7 суток рану нужно промывать растворами антисептиков (к примеру, раствором диоксидина). Рана будет постепенно очищаться, эту область нужно на протяжении 5-7 дней три-четыре раза в сутки смазывать средствами, что улучшают процесс заживления, к примеру, 5-10% метилурациловой мазью. Параллельно с описанными процедурами применяется магнитотерапия.
На протяжении от 1 недели до 10 суток закапывают в конъюнктивальный мешок растворы противомикробных препаратов:
- раствор сульфацил-натрия 10-20%,
- раствор мирамистина 0,01%,
- раствор гентамицина 0,3%,
- раствор левомицетина 0,25%,
- Колбиоцин,
- Ципромед,
- Ориприм-П или Триметоприм.
Таким же курсом (7-10 суток) в конъюнктивальный мешок перед сном нужно закладывать антибактериальные мази, к примеру, эритромициновую, тетрациклиновую и др.
Внутрь или парентеральными путями курсом от 7 до 10 суток принимают антибиотики широкого спектра действия или сульфаниламидные препараты. Максимальный эффект оказывают бактериостатические (сульфаниламидные) и бактерицидные препараты в сочетании.
Антибиотики для лечения дакриоцистита у детей:
1. Пенициллины курсом от 5 до 14 суток – оказывают бактерицидное действие. Внутрь принимают ампициллин, оксациллин. Внутримышечно вводят ампициллин, оксациллин, бензилпенициллина натриевую соль (её также вводят внутривенно).
2. Аминогликозиды курсом от 5 до 10 суток – оказывают бактерицидное действие, как и пенициллины. Их вводят внутривенно или внутримышечными инъекциями. Используют гентамицин два раза в сутки.
3. Цефалоспорины курсом от 5 до 14 суток – оказывают бактерицидное действие. Их вводят внутривенно или внутримышечными инъекциями. Эффект оказывают цефтриаксон и цефотаксим.
4. Сульфаниламидные препараты курсом от 5 до 14 суток – оказывают бактериостатическое действие. Внутрь принимают сульфадимидин, ко-тримоксазол.
Если симптомы интоксикации ярко выражены, врач может назначить внутривенное капельное введение на протяжении от 1 до 3 дней раствора гемодеза по 200—400 мл, раствора глюкозы 5% по 200—400 мл с аскорбиновой кислотой 2 г.
На протяжении от 5 до 10 дней следует чередовать внутривенное введение раствора хлорида кальция 10% по 10 мл и раствора гексаметилентетрамина (Уротропин) по 10 мл.
Лечение дакриоцистита у новорожденных проводится, начиная с толчкообразного массажа сверху вниз области слезного мешка. Его нужно проводить от 3 до 4 раз в сутки курсом 10-15 суток.

После проведения массажа закапывают растворы антисептиков в конъюнктивальный мешок младенца:
1. раствор мирамистина 0,01%
2. раствор пиклоксидина 0,05%
3. раствор фурацилина 1:5000.
Если положительный эффект не наступил за 1-2 недели, следует провести пассивное промывание слезных путей раствором фурацилина 1:5000. Если после массажа и промывания выздоровление не наступило, врачи назначают зондирование с помощью боуменовского зонда.
Оценка эффективности лечения
После того, как симптомы острого дакриоцистита «сошли на нет», длительный срок еще может длиться слезоточение. Необходимо своевременное хирургическое лечение, которое поможет восстановить отток слезы.
Профилактика Дакриоцистита у детей:
Следует адекватно и вовремя лечить болезни ЛОР-органов (уха, горла, носа), избегать травм глаз и лицевого скелета. Если вы обнаружили у себя один или несколько из выше описанных симптомов, обратитесь к врачу, ведь такие симптомы также могут проявляться при других заболеваниях ЛОР-органов.
Комментариев пока нет, поделитесь Вашим мнением - оно очень важно для нас.
